Kan olika professioner inom samma område bli starkare genom ett gemensamt utvecklingsfokus?
Fysioterapeut, kiropraktor, naprapat, osteopat. På många sätt innehar vi liknande kunskaper, men vi gillar istället att kritisera varandra för våra skillnader. Om man utgår från att vi alla har krav på oss att arbeta enligt evidensbaserad medicin så tror jag vi alla kan komma överens om att man skulle behöva höja lägstanivån inom alla yrkesgrupperna, och jag undras över om inte detta skulle vara mycket mer sannolikt att genomföra om flera drog i samma riktning? Att vi istället för att bråka om vilken kulle som är bästa att stå på, hittar en gemensam kompass att följa genom terrängen?
Gemensam identitetskris?
För att vilja ändras måste man först erkänna att det finns ett problem. Många har nog observerat att det finns tecken på en viss identitetskris inom våra kårer. En identitet som slits mellan gammalt och nytt, mellan evidens och erfarenhet, mellan skepticism och ”optimism”. Detta är en situation som för nuvarande drabbar alla professioner inom vårt område; muskuloskeletal behandling.
Gemensamt för identitetskrisen mellan professionerna är att det bråkas om samma saker, samma saker missuppfattas och leder till liknande konflikter, samt att kårerna verkar splittrade. Jag tror personligen att det mesta beror på flitiga antaganden och missuppfattningar, inte att vi i grunden är så oense om vart vi vill. Utveckling innebär också förändring, vilket vi människor traditionellt sett inte omfamnar så lätt.
Med denna artikel hoppas jag röja undan några missuppfattningar runt de teman vi tjafsar om mest, samt förhoppningsvis landa i en målsättning vi alla kan dela, oavsett bakgrund eller nuvarande yrkesidentitet.
Utmaningen med klinisk erfarenhet
Detta har de flesta av er säkert redan hört, men det är en viktig sanning som traditionellt sett har svårt att vinna mark. Människan är genom sina gener programmerade att söka och hitta orsakssamband i världen runtom sig och detta stör vårt objektiva omdöme oftare än vi vill medge, vi har gärna ”sett att det fungerar”. Vi tenderar också mot det som kallas ”Type 1 thinking”, vilket betyder att vi gärna väljer det enklare resonemanget framför det svårare då det konserverar energi till andra utmaningar i livet. Utmaningen detta däremot skapar i kliniken är att:
- Vi litar för mycket på egna observationer
- Vi tenderar att generalisera en succéhistoria till flera patienter
Sanningen är att det kan vara minst 30 olika anledningar till att just din behandling verkade ge så bra effekt på individen framför dig. Naturalförloppet är ett gott exempel, men jag vill här fokusera på det som kallas specifika och ospecifika behandlingseffekter.
Specifika: Det kan vara en tänkt specifik behandlingseffekt (till ex manipulation som påstås kunna ”låsa upp” ett smärtsamt ryggsegment, där ”låsningen” var den direkta orsaken). Här vill man ju förvänta att samma behandling bör ge liknande effekt på alla som har samma specifika problem. Det finns dock mycket forskning som talar mot att vi behöver vara specifika vid till ex manipulation, men ändå se liknande effekt.
Ospecifika: Det kan också vara en av många ospecifika behandlingseffekter (till ex förväntanseffekten, placebo, kontextuella effekter). Det finns en stor mängd forskning som visar att ändringar i kontexten runt behandlingen påverkar utfallet i betydelsefull grad. Patienter tenderar även att rapportera mer positiva resultat eftersom de känner ett behov av att ”glädja” terapeuten.
Olika problem kan uppstå om vi felaktigt antar att vår behandling gav en specifik behandlingseffekt, och därmed per automatik använder samma behandling (generaliserar) på andra patienter som kommer in med samma symptom.
Det verkliga problemet uppstår däremot när succén på EN patient gör att vi byter ut andra effektfulla och evidensbaserade behandlingar (som till ex träning) till fördel för till exempel en passiv behandlingsteknik med snabbt övergående effekt. Sättet att undvika detta är att man huvudsakligen styrs av evidens (first line treatments), och sekundärt använder alternativa tekniker (second line treatments). Mer om detta senare i texten.
Utmaningen med vetenskaplig evidens
Forskning har ganska stora felkällor och betydelsefulla utmaningar. För att nämna några:
- Verktygen vi mäter med är ofta otillräckliga (enkäter, mätinstrument)
- Vi gör inte studier på samma sätt och beskriver metoden dåligt, vilket leder till att vi ofta försöker reproducera studier eller hitta sanningar i kaotiska informationsmassor
- Vi klarar ej undvika bias. Vi designar till exempel studier som ska bekräfta teorier, inte motbevisa dem, vilket gör att vi ”hittar det vi söker att hitta”
- Publiceringsprocessen (peer review) fungerar ibland inte som den är tänkt, man publicerar därmed studier med dåligt innehåll
Men, detta är ju exemplen på när det INTE fungerar. Forskningens syfte är ju egentligen att eliminera felkällor och detta gör den generellt sätt ganska bra! Hade vetenskap varit så dålig som många hävdar så hade den knappast ledd oss till månen eller behandlat cancer. Världen är full av exempel där forskning fungerar och förbättrar våra liv.
Utmaningen med muskuloskeletal forskning däremot är att man berör så många gråzoner. Det är svårt att lista ut den specifika effekten av vad vi gör, för nästan all behandling innebär någon form av mänsklig kontakt, vilket leder till massor med ospecifika effekter. Det blir nästintill omöjligt att placebokontrollera. Vi blir därmed OSÄKRA.
 Det muskuloskeletala trädet
Det muskuloskeletala trädet
Sanningen är att om vi skulle såga av alla de ospecifika grenarna på det muskuloskeletala trädet, då skulle ingen kunna klättra i det. Med andra ord, skulle vi sluta med alla interventioner där vi inte kan förklara effekten fullt ut, då skulle vi inte ha något att erbjuda patienten. Detta innefattar även våra evidensbaserade verktyg, som träning eller patientutbildning runt smärta. Samtidigt ser vi att mer eller mindre alltvi gör kan ”fungera” i kliniken, eftersom de ospecifika/kontextuella effekterna alltid är med oss. Detta leder oss in i nästa tema:
”Eftersom allt kan fungera, kan jag då göra vad som helst?”
Kan vi då göra vad som helst med patienten så länge det har effekt? Fundera en sekund på detta:
För varje patient vi har framför oss så finns det säkerligen EN OPTIMAL behandling/upplägg som ger bäst effekt på kort och/eller lång sikt. Vår uppgift och skyldighet som kliniker och forskare är att ta reda på, så gott det går, hur vi hittar rätt behandling till rätt patient, för effektiv och trygg vård.
När totaliteten av forskning då ger oss tydliga signaler om vilken väg vi bör välja, är det acceptabelt att förlita sig på tekniker som har ingen eller sämre evidens? Kan man vara evidensBASERAD om man gör så? Detta leder in i nästa tema:
Vad ÄR egentligen evidensbaserad medicin?
Vi har alla sett bilden av evidensbaserad medicin (EBM). Modellen visar tre ben vi ska luta oss mot; evidens, beprövad erfarenhet och patientens preferens. Problemet är att vi tolkar denna modell olika, samt att vi ofta formar modellen till att passa vår kliniska modell.

Figur: Evidensbaserad medicin
I den svenska tolkningen av EBM kallar heter det ofta ”beprövad erfarenhet”. Många kliniker lutar sig mot denna benämning under resonemanget att ”vi har gjort detta i alla år, och det har fungerat, därför är det ok att fortsätta med”.
Realiteten är att detta begrepp kritiseras starkt eftersom det är luddigt och öppnar för det vi egentligen försöker undvika med EBM: icke-evidensbaserade behandlingar. ”Jag prövade behandlingen och min erfarenhet säger att den fungerar”- är inte vad som är tanken med begreppet. Många väljer att tolka det som att vi kan välja mellan erfarenhet och evidens, men det är inte syftet med EBM.
Istället för att se på EBM som en pall med tre ben där vi kan luta oss vart vi vill, så kan vi se det som en tratt där alla betydelsefulla kliniska resonemang måste genom igenom tratten. Alla beslut ska då BASERAS på tillgänglig evidens (evidensBASERAD medicin), där påföljande kliniska tillämpning, eller patientanpassning, styrs av klinikers expertis och erfarenhet, samt patientens önskan.
OBS: detta betyder inte att varje beslut du tar måste ha tungt forskningsstöd, men det betyder att det ramverk som guidar dig bör vara byggt på vetenskap. Spårar man ut av ramverket så blir det undantaget, inte regeln.

Figur: Evidensbaserad medicin visualiserad som tratt
Jag brukar se på evidens som ”den gamla visa professorn” som du alltid bör konferera med. Professorn vet inget om den enskilde patienten framför dig, vilket betyder att din kliniska erfarenhet och patientens önskemål är med och styr val av interventioner för den individuella patienten. Men att sluta konferera med professorn är att totalt ignorera vetenskap och kollektiv historia.
Kort sagt förväntas det av oss som legitimerade vårdgivare att vi sysslar med saker som vi vet något om. Något som har prövats vetenskapligt för att utvärdera effektivitet och risk.
Försök föreställa dig att din tandläkare, eller kardiolog, inte har uppdaterat sig på 25 år. Eller att dem håller sig till utdaterade behandlingar eftersom dem ”gillar” den behandlingen, eller undviker nya kurser då de ”redan kan” så mycket.
Chansen är att vi själva redan har blivit offer för detta. De sista åren har forskning avtäckt att många av de mest populära knä och axeloperationerna inte presterar bättre än placebo (ett snitt i huden bara, ingen riktig operation). Problemet är att detta hittills knappt har påverkat användandet av dessa operationer. Vi har ofta kunskapen, men inte alltid viljan (eller det ekonomiska incentivet) att göra rätt.
Tekniker < Principer
Många undrar: vart går gränsen egentligen? Om evidens inte är svart/vitt, när kan vi då kalla oss evidensbaserade? Problemet är just det att gränsen inte existerar. Vi skapar gränserna själv utefter vad som passar vår verksamhet, vår behandlingsfilosofi. Så, istället för att detaljfokusera på vart gränsen går, så kanske vi heller ska zooma ut och fråga oss själva:
- Vad driver oss egentligen som terapeuter och vårdgivare?
- Vad vill vi ska definiera oss som yrkesgrupper?
I princip ingen där ute kräver att alla måste släppa alla sina tekniker eller våra hantverk ut av fönstret, men det finns många som bekymrar sig över vilka behandlingsprinciper som används. Har det kanske blivit dags att våga hålla lite lösare i ”teknikern”, och våga omfamna strategen inom oss? Människan är komplex av natur och vi vet i dag mycket mer om hur denna komplexitet påverkar smärta. Denna komplexitet kräver ofta strategier. Enskilda tekniker och endimensionella insatser riskerar att komma till kort.
Detta handlar bland annat om att i praktiken skilja på ”first-line” och ”second-line” behandlingar (se bild under), att förstå vilka behandlingar som enligt evidens ska prioriteras, och vilka som blir adjunkt. Med andra ord är det detta som till sist definierar vår terapeutiska process. Då blir den exakta gränsen mellan evidens och icke-evidensbaserat fort mindre intressant.
Vi behåller en plats för våra käraste tekniker, men styrs inte av deras existens.
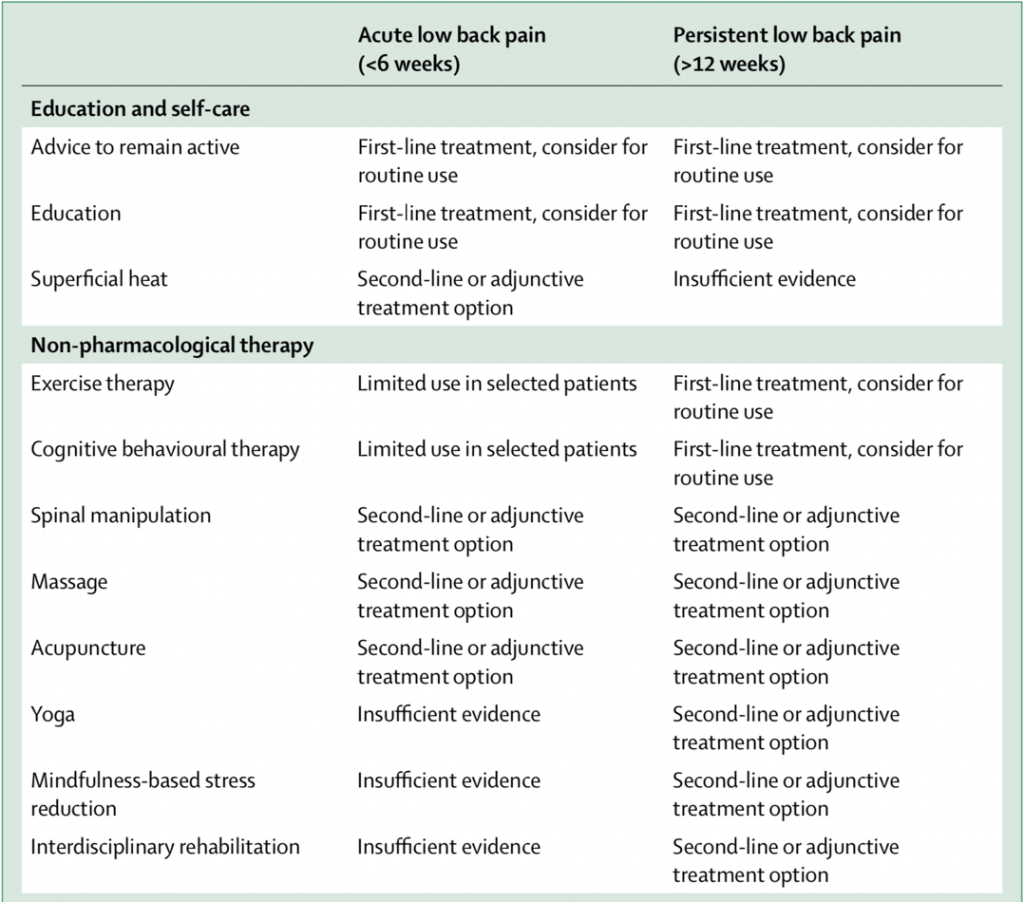
Utdrag från Foster et. al. 2018. Prevention and treatment of low back pain: evidence, challenges, and promising directions
Patientcentrerad vård
Att behandla komplexitet handlar om så mycket annat också. Självklart håller vi alla patienten högt, men nutidens ”buzzword” i branschen är ”Patient Centered Care”. Det är ett koncept där patienten:
- Lyssnas på och har tid att dela sin historia
- Får information om behandlingar samt deltar i beslutstagande runt val av behandling
- Deltar i skapandet av rehabiliteringsmål och aktiviteter
I slutändan handlar det om att handla mer tillsammans med patienten, än att endast behandla på patienten. Det positiva är att vi kan fortsätta med det allra mesta vi redan gör, och ändå lägga till en modern och evidensbaserad twist.
Att behålla tradition och historia, men också utvecklas
Ingen gillar att höra att dem gör fel, det skapar bara mer motstånd. Däremot, genom att uppleva utveckling kan man acceptera sanningen den bär på. Personligen har jag gjort en resa från att förlita mig på tekniker till att omfamna strategier, men det har varit en stegvis resa där jag har fått svälja ny kunskap i ätbara bitar.
Min förhoppning är inte att alla yrkesgrupper ska tvingas släppa på alla sina traditioner eller tekniker, men istället bygga ut sina behandlingsramverk för att skapa en bredare modell för muskuloskeletal behandling. Istället för at skälla på varandra över höga murar skulle man kunna låta gemensamma yrkesmål föra oss närmare varandra.
Vikten behöver inte ligga på separering och avveckling, men på en gemensam kunskapsutveckling.
Leg Naprapat
Tim Marcus Valentin Hustad
Om du är nyfiken på hur vi i SERA tar oss an denna utvecklingen genom vår kommande kurs, klicka här eller prenumerera på vårt nyhetsbrev längst ner!